- Al igual que el PSIM, la atención clínica para sobrevivientes de violaciones debería estar disponible desde el inicio de cualquier emergencia. Es responsabilidad de los actores de la salud asegurarse de que el personal sanitario y los establecimientos de salud estén capacitados y equipados para atender a los sobrevivientes. Esto incluye disponer de un protocolo para la gestión clínica de las violaciones (Comité Internacional de Rescate, 2012).
- Corresponde a las personas que trabajan en el ámbito de la violencia contra las mujeres y las niñas prestar apoyo a los actores de la salud a fin de concienciar al personal, tanto sanitario como no sanitario, acerca de las distintas necesidades de las sobrevivientes y fomentar el cuidado compasivo. Asimismo, los actores del ámbito de la violencia contra las mujeres y las niñas facilitan la coordinación con los sectores de la salud y otros sectores para garantizar que las sobrevivientes reciban todos los servicios necesarios. Los trabajadores del ámbito de la violencia contra las mujeres y las niñas que no disponen de conocimientos médicos no pueden brindar ningún servicio directo de salud, adquirir o dispensar medicamentos ni supervisar el personal sanitario (Comité Internacional de Rescate, 2012).
- Los actores del ámbito de la salud y de la violencia contra las mujeres y las niñas deben colaborar a fin de garantizar que todas las personas sobre el terreno conozcan las directrices y los protocolos nacionales existentes relacionados con la gestión clínica de violaciones, de modo que pueden brindar una respuesta sanitaria adecuada a los sobrevivientes de violaciones (Comité Internacional de Rescate, 2012).
|
Servicios de salud |
|
Trabajadores del ámbito de la violencia de género |
|
|
|
|
Ambos |
||
|
||
Extracto del Comité Internacional de Rescate, 2012, GBV Emergency Response and Preparedness: Participant Handbook, p. 57.
- Los principales aspectos de la respuesta sanitaria a los sobrevivientes de la violencia sexual incluyen:

Extracto de UNFPA, 2011, Gestión de Programas contra la Violencia de Género en Situaciones de Emergencia: Guía Complementaria de Aprendizaje Virtual, p. 80.
- Los demás aspectos de la gestión clínica se describen a continuación (adaptado de OMS, UNFPA, ACNUR, 2004; IASC, 2005). Todas las personas que trabajan en el ámbito de la violencia contra las mujeres y las niñas deben comprender los procesos fundamentales de un examen y ser conscientes de las responsabilidades de los trabajadores sanitarios. Cabe señalar que el diseño de programas de gestión clínica en situaciones de conflicto y posteriores a los conflictos requiere adaptarse a la situación sobre el terreno, y tener en cuenta las políticas y prácticas nacionales así como la disponibilidad de materiales, personal y otros recursos.
1. Asegurarse de completar los preparativos
- Los profesionales sanitarios han de estar capacitados para prodigar cuidados integrales y compasivos a todos los sobrevivientes, independientemente de su edad, clase social, orientación sexual, raza, origen étnico, identidad de género, capacidad, religión u otros aspectos de su identidad. Proporcionar, en lo posible, cursos de capacitación sobre diversidad a los proveedores de servicios de salud para que sean sensibles a estas cuestiones.
- Se debe dar prioridad a la formación de las trabajadoras sanitarias para que puedan comunicarse en “el mismo idioma”.
- Los establecimientos de salud deben contar con los equipos y materiales necesarios para proporcionar servicios sanitarios básicos de calidad, tal como figuran en la siguiente lista de verificación.
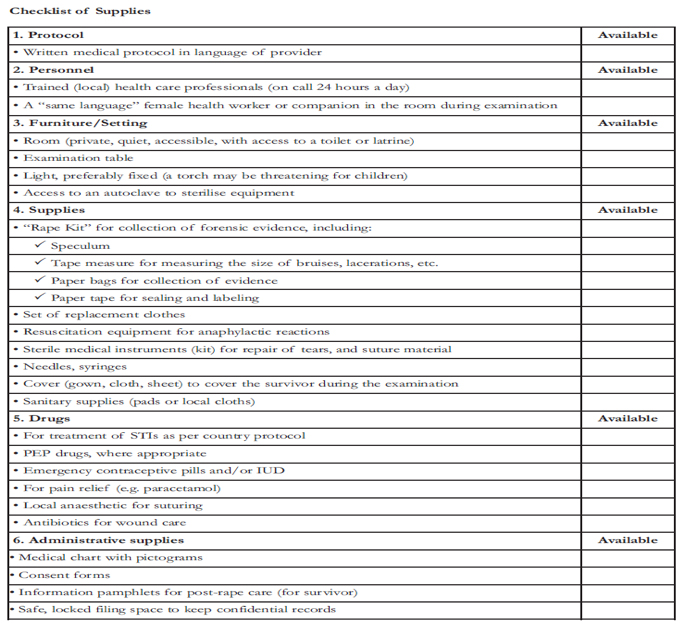
Fuente: IASC, 2005, Guidelines for HIV/AIDS Interventions in Emergency Settings, p. 82
2. Preparar al sobreviviente y leer su historial
- Preséntese y explique los procedimientos básicos que van a realizarse.
- Tranquilice al sobreviviente diciéndole que tiene el control sobre el examen y que tiene derecho a rechazar cualquier aspecto del examen al que no desee someterse. El sobreviviente debería poder contar con la presencia de una persona que lo apoye.
- Al leer el historial, mantenga un tono de voz calmado y deje que el sobreviviente conteste a todas las preguntas a su propio ritmo, dejándole tiempo suficiente para reunir toda la información necesaria. Evite repetir preguntas que ya han sido formuladas y contestadas por otras personas involucradas en el caso.
- Explique que los resultados del examen son confidenciales. Es necesario obtener elconsentimiento informado escrito del sobreviviente, o de sus padres o tutores en caso de que se trate de un menor. No obstante, recuerde que siempre cabe la posibilidad de que el agresor sea un padre o un tutor.
- Para consultar un ejemplo de formulario de historial clínico y examen médico que pueda ser utilizado como guía para el tratamiento de víctimas de violencia contra las mujeres y las niñas, véase la siguiente herramienta. (Para más información sobre la reunión de datos relacionados con los servicios sobre violencia contra las mujeres y las niñas, véase la reunión de datos en la prestación de servicios.)
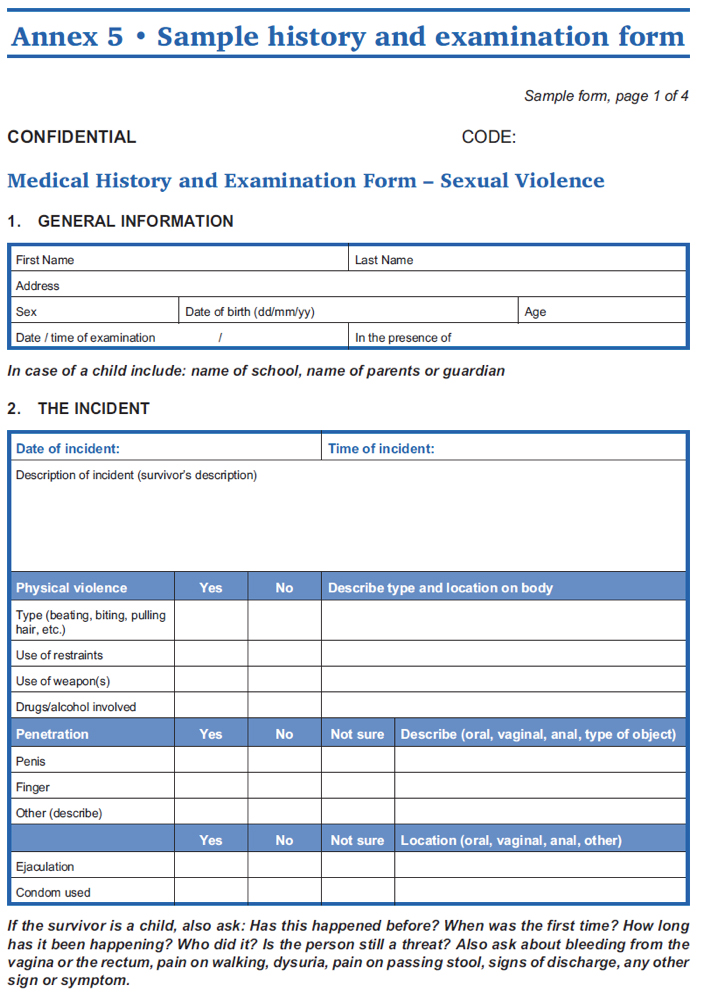

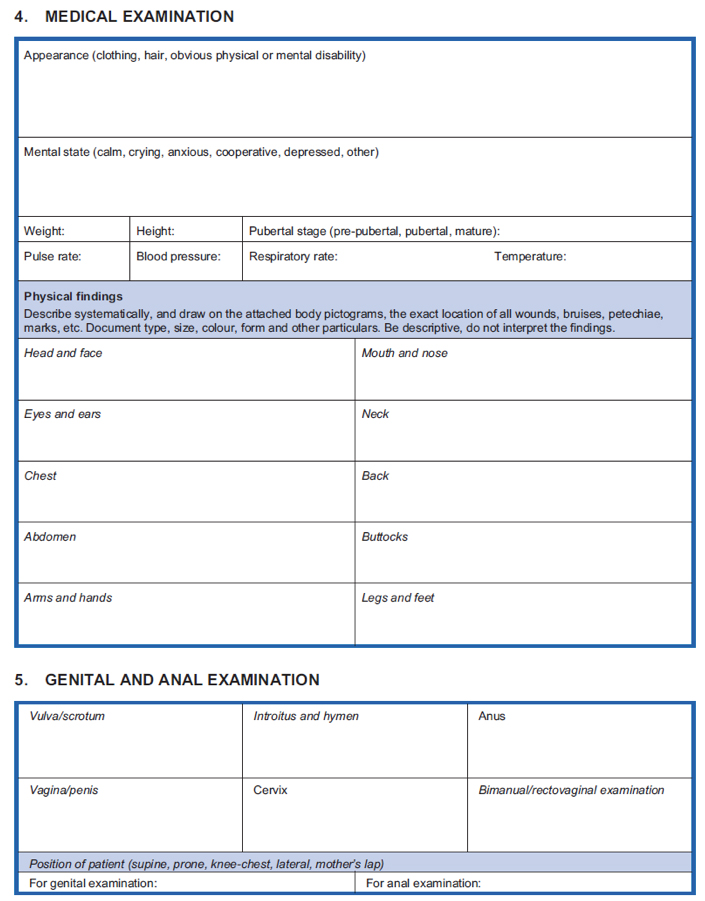

Fuente: OMS, UNFPA, ACNUR, 2004, Clinical Management of Rape Survivors: Developing Protocols for use with Refugees and Internally Displaced Persons- Revised Edition, pp. 44-47.
3. Practicar el examen
- Durante el examen, explique al sobreviviente que presentar síntomas somáticos de pánico o ansiedad (p. ej., mareo, dificultad para respirar, palpitaciones, etc.) es frecuente en personas que sienten miedo después de haber sufrido una experiencia traumática. Aclare al sobreviviente que estas reacciones no se deben a una enfermedad o lesión sino al hecho de haber experimentado emociones fuertes, y que desaparecerán con el tiempo a medida que la emoción disminuya.
- El examen médico se practicará únicamente tras recibir el consentimiento del sobreviviente, de forma compasiva, confidencial, sistemática y completa, de acuerdo con el protocolo aprobado.
- El examen debe ser conforme a los principios rectores de la prestación de servicios de salud a los sobrevivientes. Para más información, véase el módulo de Salud.
4. Recoger un mínimo de pruebas forenses
- Deben recogerse pruebas forenses siempre que sea posible, para ayudar al sobreviviente a emprender acciones legales.
- Los requisitos legales locales y los servicios de laboratorio determinarán si se debe recoger una prueba y qué tipo se debe recoger. No se deben recoger pruebas que no puedan ser procesadas o no vayan a ser utilizadas.
- Sólo se deben recoger muestras forenses si el sobreviviente lo consiente Respete su decisión y no ejerza ningún tipo de presión.
- Para más información sobre la recogida de pruebas forenses, véase el módulo de Salud.
5. Proporcionar tratamiento compasivo y confidencial
- Tratar las complicaciones que impliquen riesgo de muerte y remitir a los pacientes, cuando proceda.
- Remitir a los sobrevivientes, con su consentimiento, a otros servicios, por ejemplo, de apoyo social y emocional, de seguridad, de refugio, etc.
- Analizar los problemas inmediatos de seguridad y elaborar un plan de seguridad.
- Recetar el tratamiento adecuado teniendo en cuenta el tiempo que ha transcurrido desde el incidente.
- Si ha transcurrido en las últimas 72 horas, el tratamiento recetado deberá incluir lo siguiente:
i. Prevención de las infecciones de transmisión sexual (ITS)
ii. Prevención de la transmisión del VIH
iii. Prevención del embarazo mediante la anticoncepción de emergencia
iv. Tratamiento de las heridas
v. Prevención contra el tétanos y la hepatitis B
vi. Atención psiquiátrica
-
- Si han transcurrido más de 72 horas, el tratamiento recetado deberá incluir lo siguiente:
i. ITS
ii. Transmisión del VIH
iii. Embarazo
iv. Contusiones, heridas y cicatrices
v. Prevención contra el tétanos y la hepatitis B
vi. Atención psiquiátrica
6. Asesorar al sobreviviente
- Véase el apartado de Atención psicosocial.
7. Proporcionar atención de seguimiento al sobreviviente
En la fase de emergencia de una crisis humanitaria, es posible que el sobreviviente no acuda o no pueda acudir a visitas de seguimiento. Por ello, es importante proporcionar el máximo de cuidados posible durante la primera consulta.
Véanse las directrices conjuntas de la OIT y la OMS sobre la profilaxis posterior a la exposición para evitar la infección por VIH.
Para más información sobre cómo proporcionar atención de seguimiento cuando las fases de emergencia lo permiten, véase Clinical Management of Rape Survivors: Developing Protocols for use with Refugees and Internally Displaced Persons- Revised Edition (OMS, UNFPA, ACNUR, 2004).
Ejemplos: El Comité Internacional de Rescate implementó servicios de salud en el campamento de refugiados de Hagadera, en Dadaab (Kenya). Se realizó una evaluación de la capacidad de las instalaciones de salud para responder a las sobrevivientes, que reveló muchos problemas: falta de espacios privados, falta de personal formado, falta de materiales, mala organización de la prestación de servicios. Al analizar la ruta que sigue una sobreviviente en las instalaciones de salud, se averiguó que estas tienen que realizar seis paradas antes de recibir atención médica, lo que supone una amenaza a su confidencialidad y privacidad, y genera nuevos traumas al tener que volver a contar lo sucedido varias veces. A raíz de esta evaluación, el equipo de Dadaab (Kenya) ideó un plan de acción. Se proporcionó capacitación al personal, tanto sanitario como no sanitario, incluso a los guardias de seguridad, a fin de proteger la confidencialidad de la paciente; aumentó la concienciación sobre las agresiones sexuales; mejoraron las actitudes hacia las sobrevivientes; y aumentaron los conocimientos técnicos relacionados con la atención directa al paciente. Asimismo, se reunieron todos los recursos que faltaban, incluidos formularios de consentimiento, materiales para el examen médico y materiales de información al paciente. Se desarrolló una base de datos para la remisión y se crearon tarjetas de cita. Por último, se nombró a un miembro del personal y se fijó una fecha para cada aspecto del plan, a fin de garantizar su cumplimiento. Todos los recursos se obtuvieron y organizaron gracias a que se integraron los servicios clínicos y psicosociales en un único centro privado. Las sobrevivientes ya no tienen que deambular por el hospital para recibir atención. Ahora reciben todos los servicios en un único sitio, de forma privada y confidencial. Todos los recursos se organizan con eficacia dentro de este centro. Existen protocolos y se cumplen. Existe un médico formado de guardia. Existe una habitación privada y segura, con todo el equipo necesario, disponible las 24 horas para recibir a sobrevivientes. Los medicamentos y materiales se conservan en un único sitio, de modo que ya no es necesario enviar a la paciente a distintos sitios del centro para hacerse pruebas o recibir tratamiento. Existe un archivador cerrado con llave en el que se guarda la información de la paciente, para que siga siendo confidencial. Y, por último, se ofrece asesoramiento en el propio centro a través del programa sobre violencia de género del Comité Internacional de Rescate, se define una red de remisión a otros servicios de apoyo psicosocial y asistencia jurídica y se facilitan los contactos.
Fuente: Smith Transcript, Johns Hopkins Training Series, 2011.
- Todos los proveedores de atención clínica han de respetar los principios rectores de la atención centrada en el sobreviviente. También es importante que los trabajadores sanitarios comprendan y atiendan las necesidades especiales de determinados sobrevivientes:
- Mujeres ancianas: Después de la menopausia, los niveles hormonales de las mujeres disminuyen causando una menor lubricación vaginal y una pared vaginal más delgada y frágil. Por lo tanto, las mujeres ancianas que han sido víctimas de violencia sexual por violación vaginal son especialmente vulnerables a padecer desgarros vaginales y lesiones y están más expuestas al riesgo de transmisión de ITS y VIH. Cuando examinen estas personas, los trabajadores sanitarios han de utilizar un espéculo fino para el examen genital; cuando el propósito del examen sea únicamente la recogida de pruebas o el despistaje de ITS, los trabajadores sanitarios sólo insertarán hisopos, sin utilizar el espéculo (adaptado de: OMS, UNFPA, ACNUR, 2004).
- Mujeres transgénero e intersexuales: Las mujeres cuyo sexo biológico difiere de su identidad de género tienen otras necesidades de atención médica que la mayoría de mujeres cisgénero (mujeres que se identifican con el sexo/género que se les asignó al nacer). La formación y concienciación de los actores de la salud es fundamental para atender adecuadamente las necesidades de las mujeres transgénero e intersexuales que han sobrevivido a una agresión sexual (ACNUDH, 2011; Grant et al., 2011).
- Mujeres lesbianas y bisexuales: No debe darse por sentado que todas las mujeres tienen relaciones heterosexuales. Es más, las investigaciones realizadas en todo el mundo indican que las mujeres lesbianas y bisexuales son blanco específico de violaciones por parte de hombres (ACNUDH, 2011). La prestación de servicios de salud a sobrevivientes debe contemplar la creación de espacios seguros en los que las mujeres puedan revelar de forma confidencial sus relaciones homosexuales y los posibles crímenes motivados por prejuicios (ACNUDH, 2011).
- Mujeres con discapacidades: Se debe prestar especial consideración a las necesidades sanitarias y médicas de las mujeres con discapacidades, así como a la accesibilidad de estos servicios. Las personas con discapacidades auditivas o visuales deben disponer de medios adecuados de comunicación (Human Rights Watch, 2010).
- Niños: A la hora de proporcionar servicios de salud a niños sobrevivientes de la violencia sexual en contextos humanitarios de conflicto y posteriores a un conflicto, es importante garantizar un entorno seguro, afectuoso y acogedor para los niños. Asimismo, es importante que los trabajadores sanitarios adapten los exámenes y tratamientos médicos según sea necesario. Los establecimientos de salud deben asegurarse de que el personal sanitario esté familiarizado con el desarrollo y la anatomía de los niños, y que esté capacitado y se sienta cómodo para tratar a niños sobrevivientes. Los profesionales sanitarios también deberán conocer las redes locales de remisión así como los procedimientos de comunicación con los organismos de apoyo a los niños y otros servicios sociales. Es importante también que el personal de los establecimientos de salud que trabaja con niños sobrevivientes conozca las leyes nacionales relativas al abuso de menores así como la policía local y los procedimientos judiciales (adaptado del Comité Internacional de Rescate, 2009).
- Adolescentes: Los adolescentes se enfrentan a un mayor riesgo de violencia durante y después de los conflictos. Los adolescentes pueden verse forzados a practicar sexo a cambio de cubrir sus necesidades básicas como el sustento, el alojamiento y la seguridad, debido a la pobreza, al desplazamiento y a la separación con sus familias y comunidades (UNFPA y Save the Children, 2009). Además, tanto los adolescentes no acompañados como los que tienen a cargo miembros más jóvenes de la familia sufren un mayor riesgo de explotación y abuso sexuales dado que dependen de otros para sobrevivir y que tienen limitados su poder de decisión y su capacidad para protegerse (IASC, 2005, según la cita de UNFPA y Save the Children, 2009). En la prestación de servicios de salud a adolescentes sobrevivientes de la violencia contra las mujeres y las niñas, es importante adaptar los servicios a sus necesidades particulares.

Extracto de: UNFPA y Save the Children, 2009, Herramientas de Salud Sexual y Reproductiva para Adolescentes en Contextos Humanitarios, PSIM: Hoja de Datos sobre los Adolescentes y la Violencia Sexual, p. 30.
Herramientas adicionales
Programa de instrucción virtual sobre gestión clínica de las violaciones (ACNUR, UNFPA, OMS, 2010). Disponible en inglés y francés. Este curso es un programa interactivo de instrucción virtual autodirigida basado en los contenidos de la guía Clinical Management of Rape Survivors de la OMS y el ACNUR, y en los materiales de capacitación utilizados por el ANCUR y UNFPA durante las sesiones de formación presenciales sobre el terreno.
Clinical Care for Sexual Assault Survivors (Comité Internacional de Rescate, 2009). El objetivo de esta herramienta de capacitación es mejorar la atención clínica proporcionada a los sobrevivientes de agresiones sexuales en contextos de escasos recursos, mediante el fomento de cuidados compasivos, competentes y confidenciales, conformes a las normas internacionales. Está dirigido a todos los trabajadores sanitarios que están en contacto con sobrevivientes de agresiones sexuales, y consta de un apartado específicamente aplicable al personal no sanitario.
Trainer's Manual on Clinical Care for Survivors of Sexual Violence (Van Houten, Helen y Keta Tom (ed.); Ministerio de Sanidad, Kenya, 2007). Este manual es un recurso para trabajadores sanitarios. Su objetivo es respaldar la normalización de la gestión de cuidados posteriores a la violación de sobrevivientes de la violencia. El manual abarca tanto aspectos medicolegales como servicios posteriores a la violación, y debería utilizarse íntegramente en una sesión de capacitación de 3 días. Los módulos incluyen el examen forense, la toma de muestras, el análisis, la documentación y la gestión clínica, incluido el asesoramiento básico. Disponible en inglés; 89 páginas.
GBV Emergency Response and Preparedness: Participant Handbook (Comité Internacional de Rescate, 2012).
Caring for Survivors Training Pack (UNICEF, 2010). Disponible en inglés. Este conjunto de materiales de capacitación puede servir para desarrollar competencias multisectoriales (p. ej., en los sectores de la salud, el apoyo psicosocial, la justicia y la seguridad). Está diseñado para los profesionales sanitarios así como para los miembros de la actividad judicial, la policía, los grupos de mujeres y otras partes interesadas de la comunidad como los trabajadores comunitarios, los profesores y los religiosos. La formación incluye una guía del facilitador para la gestión médica de las agresiones sexuales.
Clinical Management of Rape Survivors: Developing Protocols for use with Refugees and Internally Displaced Persons (OMS, UNFPA, ACNUR, 2004). Esta guía incluye orientación detallada sobre la gestión clínica de las mujeres, los hombres y los niños que han sido violados. Está destinada a ser utilizada por trabajadores sanitarios cualificados en la elaboración de protocolos para la gestión clínica de sobrevivientes de violaciones en situaciones de emergencia, teniendo en cuenta los recursos, materiales y medicamentos disponibles, así como las políticas y los procedimientos nacionales. También puede utilizarse para planificar los servicios de salud y capacitar a los trabajadores sanitarios.
Guidelines for medico-legal care of victims of sexual violence (Organización Mundial de la Salud, 2003). El objetivo de estas directrices para la atención medicolegal de las víctimas de violencia sexual es mejorar los servicios de salud profesionales para todas las personas (hombres, mujeres y niños) que han sido víctimas de violencia sexual, proporcionando: trabajadores sanitarios con los conocimientos y las competencias necesarias para tratar a víctimas de la violencia sexual; normas de prestación de servicios, tanto sanitarios como forenses, a las víctimas de violencia sexual; y orientación para implementar servicios sanitarios y forenses orientados a las víctimas de violencia sexual.
Para una recopilación y un repaso de las formaciones existentes para trabajadores sanitarios, véase Gender-Based Violence Training Modules: A Collection and Review of Existing Materials for Training Health Workers (Murphy, C., Mahoney, C., Ellsberg, M. y Newman, C.; The Capacity Project y USAID, 2006). Disponible en inglés.
